皆さんはIABPの管理でヘパリンを投与していますか?本当に必要なものだと思っていますか?
血液透析や補助循環は,異物反応によって血栓塞栓症のリスクがあり,基本的に抗凝固療法を行いますよね.
IABPも補助循環の一種ですが,抗凝固療法の立ち位置が透析やPCPSと少し異なります.
今回は,そんなIABP管理における抗凝固療法に関して,循環器専門で,特に心不全治療・重症患者管理好きな私が解説します.
≫IABPの管理全体を知りたい場合はこちら.
IABP管理における抗凝固療法の真相【実は要らない?】

実は,このIABP管理における抗凝固療法には有効性のエビデンスがありません.
抗凝固療法を行う理由
臨床では,IABP管理に抗凝固療法を行う方は一般的です.
エビデンスはないのに,なぜ抗凝固療法を行うのでしょうか.
ガイドラインでの推奨
最も大きな理由は,ガイドラインで推奨されていることです.
IABP挿入後,未分画ヘパリン(1万単位/日)を投与する.なお,活性化凝固時間(ACT)を200秒前後(APTT60秒前後)に維持するのが望ましい.
しかし,繰り返しになりますが,抗凝固療法を行うことが血栓塞栓症などを予防した,もしくは生命予後を改善した,などという明確な有用性は示されていません.
なぜガイドラインはこのような記載としたのか.
バルーンに血栓が付着する可能性
もちろんガイドラインも,机上の空論のような根拠で抗凝固療法は推奨しません.
基本的に補助循環は,回路及びカニューレが血液と触れることで起こる異物反応で血栓を形成することが懸念されています.
IABPの場合,血液を回路内に引き込んだりはしないのですが,バルーン部分を顕微鏡で調べたところ血栓の付着が確認されたという報告が過去にあり,他の補助循環と同じく抗凝固療法が推奨される運びになったようです.
書籍や論文での言及は?【権威性を引用】

ガイドライン以外の書籍や論文はどのように言及しているか見ていきます.
国内外の書籍での言及
■Dr.正井の なぜなに? がガツンとわかる補助循環 正井 崇史 (著)
・出血に困っていないならヘパリン化した方がいい.
・1:2までは血栓の心配はない.
・1:3以下ならACT150-180程度を目標にヘパリン化推奨
■最新にして上々! 補助循環マニュアル 関口 敦 (著, 編集), 西村 元延 (監修)
・IABPを使用しているときに抗凝固が必要,としている教科書が多い.
・しかし,出血が問題となる場合はヘパリンの使用は推奨されず,最近では出血合併症の懸念される場合は,必ずしも抗凝固療法は必要でないとされる.
■明日のアクションが変わる 補助循環の極意 教えます 川上 将司 (著)
・基本的に抗凝固は行うべき.ACT150-200が目標値.
・1:1に限り抗凝固は中止可能.
・1:2以下は抗凝固マスト.
・IABP中の抗凝固は要らないという報告はあるが,蓄積されたエビデンスにおいてIABPの合併症として脳卒中などの塞栓症が問題となっている以上は,原則抗凝固療法は行うべき.
■Cardiac Surgery in the Adult(洋書)
・通常,IABP使用する時,ヘパリンは使用しない.(ワシントン大学教授Nader Moazami)
学術的な言及
■Intra-aortic balloon: evaluation of heparin-coating under various experimental conditions.Int J Artif Organs. 1999 Sep;22(9):625-8.
・抗凝固療法無しでも,IABPのバルーンへの血栓の付着は,肉眼的にも顕微鏡的にも認めなかった.
■2015 SCAI/ACC/HFSA/STS Clinical Expert Consensus Statement on the Use of Percutaneous Mechanical Circulatory Support Devices in Cardiovascular Care. J Am Coll Cardiol 2015;65:e7–26.
・IABPに対する抗凝固療法の使用にはばらつきがある.
・多くの施設では日常的に抗凝固療法を行っているが,そうでない施設もある.
・指針となる決定的なデータが存在しない.
・出血と血栓塞栓症に注意しつつ,各施設ごとにプロトコルを確立すべき.
まとめると
おそらく,皆同じような臨床感覚なのだと思いますが,発言がアグレッシブかどうかの違いですね.
結局,
・出血リスクが高くない症例では抗凝固療法を行った方が無難.
・出血リスクが高い,もしくは既に活動性の出血を起こしてしまった症例では,抗凝固を中止しても良い.
・しかし,アシスト比はなるべく1:1の時だけにして,十分に血栓塞栓症リスクに関しては留意すべき.
という感じです.
実践的なIABPの抗凝固管理【我流だからアレンジしてね】
ここまでの話を元に,私が実際に行っている抗凝固管理をお示しします.
それぞれの施設の基準や流儀もあると思うので,あくまで参考にしてください.
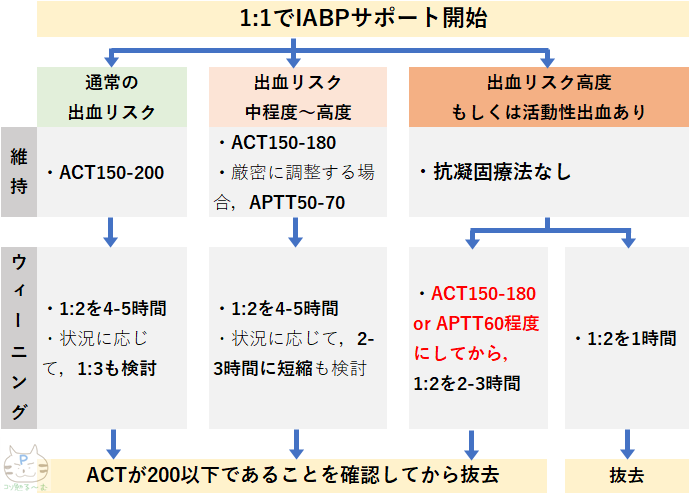
➀ 1:1でIABPサポート開始
導入時のアシスト比は通常1:1ですよね.
そこで,まずは出血リスクを判断します.
HAS-BLED scoreなどで客観的な評価をしてもいいですし,感覚的な判断でもいいと思います.
➁出血リスクに応じて抗凝固の有無や目標を設定
出血リスクの懸念がない場合は,ACT150-200程度を目標にヘパリンを開始しましょう.
上述したガイドラインの記載では,「未分画ヘパリン(1万単位/日)を投与する」とありますが,これこそ何を根拠を言っているのかわからないので,気にしなくていいです.
体格が小さくて出血リスクが高ければ,8000単位/日くらいでいいと思いますし,若くて体格の大きい人なら15000単位/日で始めるのもありです.
活動性出血こそないものの出血リスクが高い症例では,ACTは150-180程度にする,もしくは(測定の簡便さは劣りますが)APTT60程度でコントロールする方が,出血トラブルは少ないです.
出血が大いに懸念される場合,もしくは,既に活動性出血が確認されている場合は抗凝固療法なしで管理しましょう.
➂ウィーニング時の調整
ウィーニング時にアシスト比を下げることは,血栓リスクを高める行為になるので,この時が最も血栓塞栓症に注意すべきです.
出血リスクが高い症例では,アシスト比を下げる時間を短縮してもいいかもしれません.
えてして,出血リスクが高い症例とは血栓リスクも高いものだからです.
また,抗凝固無しで管理してきた場合,ウィーニングの時だけでも抗凝固を使用する方が安全です.
1:2までなら大丈夫とする意見もありますが,短時間のヘパリンであればそこまで気にするほどの出血リスクではないので,個人的には使用をお勧めします.
どうしても抗凝固を使用をできないほど切迫した状況ならば,1:2を1時間ほど試して早々に抜去するのも選択肢です.
まとめ
いかがでしたでしょうか.
IABP管理をする時,盲目的にヘパリンを投与していた人は目が覚めましたか?
別に,ヘパリン投与をしてはいけないわけではないんです.
ただ,時折,導入したてのIABP(1:1サポート)で必死にACTを延ばそうとしてるしている若手を見ると,
「まあ,とりあえず落ち着いて.出血リスクに気を付けてほどほどにね.」
と思ったり,実際に言ったりします.
これで躍起になって抗凝固して,出血でもしたらやるせないですからね...
ガイドラインを遵守することは,医療者の保身にはなりますが,必ずしも患者さんの最大利益を生むとは限らないので,正しい知識をしっかり身に着けて,対応は柔軟にしていきましょう.
関連記事
-

-
3STEPルーチン化でIABPの合併症管理の苦手意識はなくなる
IABPの管理に苦手意識はありませんか? そんな苦手意識の多くは合併症への"怯え"から来ていませんか? 確かに,IABPの症例は重症症例であることは多く,合併症発生は致命的になりえます. しかし,IA ...
続きを見る